LUPUS
Lupus,
Penyakit seribu wajah
Lupus adalah sebutan
umum dari suatu kelainan yang disebut sebagai Lupus Erythematosus, dikarenakan
oleh kulit yang berwarna merah yang merupakan penyakit yang muncul akibat
kelainan fungsi sistem kekebalan tubuh yang menyerang sistem konektif (jaringan
ikat) dan vaskular (pembuluh darah).
Lupus Eritematosus (LE) merupakan istilah dasar untuk
serangkaian penyakit yang digabungkan berdasarkan manifestasi klinis dan pola
karakteristik dari automunitas sel B poliklonal. .
Lupus dari bahasa Latin
berarti serigala, sebutan yang dipakai untuk menamai penyakit ini. Awalnya
karena perubahan kulit muka (pipi) yang merupakan gejala penyakit ini lambat
laun membentuk gambaran seperti serigala (penderita penyakit ini pada umumnya
memiliki butterfly rash atau ruam
merah berbentuk kupu-kupu di pipi yang serupa di pipi serigala, tetapi berwarna
putih).
Lupus dikatakan sebagai
penyakit seribu wajah/Peniru Ulung karena gejala awalnya menyerupai penyakit lain. Itulah mengapa penyakit ini
sulit dideteksi.
l.E. juga penyakit
dengan aneka ragam manifestasi klinik, laboratorium, perjalanan dan prognosa, dapat
ringan sampai berat (mengancam kehidupan), tidak dapat diramalkan, hilang
timbul.
Untuk mendiagnosis
penyakit ini dengan pasti diperlukan pemeriksaan darah atau biopsi kulit. Hal
ini untuk memeriksa antibodi-antibodi yang muncul ketika lupus sedang aktif.
Lupus
– Penyakit Autoimun
Penyakit autoimun
adalah istilah yang digunakan saat sistem imunitas (kekebalan tubuh) keliru atau kekebalan tubuh seseorang menyerang sel, jaringan
dan organ tubuhnya sendiri (organ yang sehat). Sistem kekebalan tubuh pada
pasien penyakit Lupus akan mengalami kehilangan kemampuan untuk melihat
perbedaan antara subsatansi asing (non-self) dengan sel dan jaringan tubuh
sendiri (self). Inflamasi akibat Lupus dapat menyerang berbagai bagian tubuh/bisa
seluruh organ tubuh, mulai dari ujung rambut sampai ujung kaki..misalnya kulit,
sendi, sel darah, paru-paru, jantung.
Lupus dipertimbangkan
sebagai suatu penyakit rematik karena dapat menimbulkan nyeri, kekakuan sendi,
otot dan tulang.
Autoantibodi
Sistem imun tubuh
biasanya membentuk sejenis protein yang disebut antibodi. Antibodi melindungi
tubuh terhadap serangan virus, kuman dan bahan asing lainnya. Virus, kuman dan
bahan asing lainnya disebut antigen.
Pada penyakit autoimun
seperti LES, sistem imun tubuh kehilangan kemampuannya untuk membedakan antigen
dari sel dan jaringan tubuh sendiri.
Timbulnya LE karena
terjadinya penyimpangan reaksi imunologik yang menghasilkan antibodi terhadap
sel dan jaringan sendiri terus menerus antibodi ini disebut autoantibodi..
Autoantibodi menyerang
sel sendiri (sel sendiri dianggap antigen atau disebut autoantigen) dan membentuk
kompleks autoimun. Kompleks (auto) imun makin lama makin bertambah dalam
jaringan dan beredar dalam darah. Ini mencetuskan inflamasi autoimun dengan
kerusakan multiorgan.
Antibodi ini sebagian
menyebabkan kerusakan sitotoksik. Bagian lain dari antibodi berperan serta
dalam pembentukan kompleks imun. Kompleks imun ini mencetuskan penyakit
inflamasi imun sistemik.
Jenis
Lupus
Didapatkan beberapa
jenis lupus yaitu:
1.
Lupus Laten
2.
LES/SLE bentuk terbanyak dari lupus.
3.
Lupus Diskoid
4.
Lupus Anti-Fosfolipid (SAF)
Lupus Laten
Penderita
dengan lupus laten hanya memenuhi satu atau dua kriteria klasifikasi dari American College of Rheumatology (ACR).
Limfadenopati, demam, nyeri kepala, nodul subkutan, sindrom Sjorgen, fatigue,
neuropati, dan artalgia/artritis (radang sendi) pada dua atau lebih sendi dapat
ditemukan pada lupus laten. Laboratorium lupus laten memperlihatkan PTT,
hipergamaglobulin, laju endap darah (LED) yang meningkat, komplemen C3 dan C4
menurun, dan factor rheumatoid (RF) yang positif. Lupus laten dapat sembuh dan
berkembang menjadi LES atau penyakit autoimun lainnya.
LES (Lupus Eritematosus Sistemik)
Jenis lupus inilah yang paling
sering dirujuk masyarakat umum sebagai penyakit Lupus.
Lupus eriematosus sistemik ditujukan kepada bentuk penyakit LE yang
melibatkan system organ multiple, merupakan penyakit autoimun yang menyebabkan
inflamasi sistemik pada berbagai sistem organ bersifat kronis disertai
serangkaian eksaserbasi dan remisi yang silih berganti. Organ yang sering
terkena yaitu sendi, kulit, ginjal, otak, hati, darah dan lesi dasar pada organ
tersebut adalah suatu vaskulitis yang terjadi oleh karena pembentukan dan
pengendapan kompleks antigen-antibodi. Apabila organ yang terkena ginjal, disebut
nefritis lupus.
Adalah
penyakit autoimun yang melibatkan berbagai organ dengan manifestasi klinis dan
perjalanan penyakit sangat bervariasi dari yang ringan sampai berat, bahkan
fatal. Penyakit dapat timbul mendadak disertai tanda-tanda terkenanya berbagai
sistem tubuh. Dapat juga menahun dengan gejala satu sistem yang lambat laun
diikuti oleh gejala terkenanya sitem lain. Pada keadaan awal, sering sekali sukar dikenal
sebagai LES, karena manifestasinya sering tidak terjadi bersamaan.
Onset
penyakit dapat spontan atau didahului oleh faktor presipitasi seperti kontak
dengan sinar matahari, infeksi virus/bakteri, obat misalnya golongan sulfa,
penghentian kehamilan dan trauma fisik/psikis.
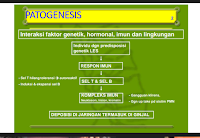
Penyebab
Penyebab
lupus belum diketahui. Faktor genetik di
duga mempunyai peranan pada lupus dan faktor lingkungan jelas terlihat sebagai
pencetus.
Faktor risiko
A.
Faktor risiko genetik
1. Jenis
Kelamin
Perempuan lebih sering terkena dsbanding
laki-laki (8:1, dan rasio tersebut juga meningkat seiring dengan pertambahan
usia karena pengaruh hormon estrogen.
2.
Umur
Mengenai semua umur. Manifestasi tertinggi
LES muncul antara 20-40 tahun (wanita usia produktif). Jarang terjadi pada anak
usia di bawah 5 tahun.
3. Etnik
Kasus LES ditemukan pada afro-American
1/250; Asia 1/300; kulit putih 1/1000 penduduk.
4. Turunan
a. LES
terdapat 20 kali lebih sering dalam keluarga dimana ada anggota dengan penyakit
tersebut dibandingkan dalam keluarga non-LES.
b. Dalam
keluarga yang ada anggota dengan LES, saudara sekandung mempunyai 2%
kemungkinan mendapat penyakit ini.
c. Anak
orang tua dengan LES kemungkinan 5% mendapat penyakit ini.
d. Anak
kembar dari satu telur 30% kemungkinan mendapat LES kalau saudara kembarnya
menderita penyakit ini.
B.
Faktor risiko hormon
Hormon
estrogen menambah risiko LES, sedangkan androgen mengurangi risiko ini. Satu penelitian
menunjukkan bahwa pemberian pengganti
hormon dalam menopause tidak mempengaruhi hasil terapi LES.
C.
Sinar ultra violet (SUV)
1. SUV
tidak menyebabkn LES, tapi mengurangi supresi imun, sehingga terapi menjadi
kurang efektif.
2. Banyak
penderita dengan LES peka terhadap SUV. Setelah cukup lama terpajan SUV
biasanya LES kambuh atau bertambah berat.
D.
Imunitas
Pada
orang sehat terdapat toleransi terhadap auto-antigen oleh sel B dan sel T (auto-tolerans).
Apabila terdapat penurunan auto-tolerans, terbentuklah auto-antibodi terhadap
macam-macam auto-antigen. Pada penderita dengan LES terdapat Sel B yang
hiperaktif dan atau intoleransi terhadap Sel T.
E.
Obat
Obat
tertentu pada persentase kecil sekali penderita tertentu dan diminum dalam
jangka waktu tertentu dapat mencetuskan lupus obat.
F.
Infeksi
Tidak
ada satupun jenis virus, kuman, atau parasit yang spesifik yang mencetuskan
LES. Penderita dengan LES cenderung mudah mendapat infeksi dan kadang-kadang
LES akan kumat setelah infeksi.
G.
Stres
Stres
yang berat dikatakan dapat mencetuskan LES pada penderita yang sudah mempunyai
kecenderungan akan penyakit ini.
Gejala LES
Gejala
SLE dapat datang dengan tiba-tiba atau berkembang secara perlahan-lahan atau
dapat bertahan lama atau bersifat lebih sementara sebelum akhirnya kambuh lagi.
Banyak
yang hanya merasakan berbagai gejala ringan untuk waktu yang lama atau bahkan
tidak sama sekali sebelum tiba –tiba mengalami serangan yang parah.
Gejala-gejala
yang ringan SLE, terutama rasa nyeri dan lelah berkepanjangan, dapat menghambat
rutinitas kehidupan. Karena itu para penderita SLE bisa merasa tertekan,
depresi, dan cemas meski hanya mengalami gejala ringan.
Gejala penyakit ini dibedakan atas
gejala umum dan gejala pada organ tertentu.
Gejala-gejala Umum
Gejala
umum yang jelas yang sering ditemukan diantaranya, penderita sering merasa
lemah/cepat lelah/kelelahan berlebihan menghalangi penderita melakukan kegiatan
normal sehari-hari. Sebelum turun ranjang saat bangun pagi penderita sudah
merasa kecapaian. Demam berkepanjangan (demam yang bukan karena infeksi, demam
tidak teratur bervariasi lebih 38oC hingga mencapai suhu 390C untuk
beberapa minggu/bulan) Pegal linu seluruh tubuh, nafsu makan berkurang yang
diikuti dengan berat badan menurun dan iritabilitas. Gejala ini muncul ketika
lupus sedang aktif (ketika zat antibodi muncul dan menyerang organ tubuh) dan
menghilang ketika tidak aktif (saat zat antibodi tidak menyerang organ tubuh). Yang
paling menonjol ialah demam, kadang-kadang disertai menggigil. Kemungkinan flu karena
virus atau infeksi harus disingkirkan sebelum keluhan ini dianggap bersasal
dari LES.
Gejala pada Organ
Organ-organ
tubuh yang biasa terkena adalah kulit,
jantung, paru-paru, ginjal, otak, otot, persendian dan darah.
Pada
kulit dan selaput lendir
Kelainan
kulit, rambut atau selaput lendir ditemukan pada 85% kasus SLE. Ruam kulit yang
dianggap khas dan banyak menolong dalam mengarahkan diagnosis SLE ialah ruam/bercak
kulit merah berbentuk kupu-kupu (Butterfly rash) berupa eritema yang
agak edematous pada kedua pipi dan hidung yang berbentuk simetris (seperti
kupu-kupu).
Dapat
muncul juga bercak merah berbentuk cakram dan terkadang bersisik, rambut rontok
(lebih dari 100 helai per hari) dan
sariawan yang hilang timbul. Ruam dapat muncul di bagian tubuh lain selain
wajah , seperti leher, batang tubuh, lengan dan tungkai yang disebut bercak
diskoid.
Pada
dada
Nyeri
dada. Bila jantung atau paru-paru terserang, penderita akan merasakan jantung
berdebar atau sesak napas. Radang pada selaput paru atau jantung. Bila jantung
mengalami serangan yang berkelanjutan, kaki menjadi bengkak.
Pada
sistem otot
dan tulang
Yang
terserang, gejala yang dirasakan penderita adalah rasa lemah atau sakit di
otot.
Sendi,
penderita akan merasakan sakit, baik dengan pembengkakan atau kemerahan,
umumnya di sendi-sendi besar seperti siku dan lutut..
Darah,
penurunan jumlah sel darah merah, sel darah putih dan sel pengatur pembekuan
darah.
Saluran
pencernaan
Pada
saluran pencernaan, pada penderitanya akan muncul gejala sakit perut, mual
kadang kadang dengan muntah, diare, atau susah buang air besar.
Pada
ginjal (68% kasus SLE)
Manifestasi
paling sering ialah banyaknya kandungan protein dalam urin (proteinuria/gross
proteinuria) dan atau hematuriua. Hipertensi, sindroma nefrotik dan kegagalan
ginjal jarang terjadi (terjadi gangguan fungsi yang mengakibatkan tidak dapat
dikeluarkannya racun hasil metabolisme).
Pada
sistem saraf
Timbul
gangguan pada otak, saraf sumsum tulang belakang dan saraf tepi, yang
mengakibatkan pusing atau kejang. Bahkan, bisa menimbulkan stroke atau gangguan
jiwa, meskipun ini jarang terjadi.
Mata
Mata
merah, bengkak sekitar mata (kelopak mata), perdarahan mata.
Diagnosa
1. Anamnesa
lengkap dari penderita
2. Tanda
dan keluhan penderita sekarang
3. Analisa
hasil tes laboratorium rutin dan imunologi.
Pemeriksaan penunjang: pemeriksaan darah, urin, foto
Rontgen dada, dan pemeriksaan jantung
(EKG)
Menegakkan
diagnosis LES memerlukan konsensus
hingga kini, berbagai kriteria diagnosis klinis penyakit lupus telah diajukan
akan tetapi yang paling banyak dianut adalah kriteria menurut American College of Rheumatology (ACR).
Diagnosis LES ditegakkan bila terdapat paling sedikit 4 dari 11 gejala/kriteria
selama jangka waktu observasi tertentu.
Kriteria Diagnosis (ACR 1982)
1.
Ruam malar
(Kenalilah bercak merah di wajah Anda!
Waspadalah! Mungkin itu salah satu gejala penyakit lupus).
2.
Ruam (bercak) discoid
3.
Fotosensitifitas (rentan terhadap
sinar matahari)
4.
Luka di mulut atau nasofaring
5.
Artritis
6.
Serositis (pleuritis, pericarditis)
7.
Kelainan ginjal (proteinuria persisten>0,5 g/hr (atau
pemeriksaan +3 jika pemeriksaan kuantitatif tidak dapat dilakukan), silinder)
8.
Kelainan saraf (kejang atau
psikosis)
9.
Kelainan darah (terdapat salah satu
kelainan darah, berupa: anemia hemolitik, atau lekopeni, atau limfopeni, atau
trombositopeni)
10. Kelainan
imunologik (terdapat salah satu kelainan, berupa: Sel LE +, atau anti dsDNA +,
atau anti Sm (Smith) + atau STS + palsu)
11. Tes
ANA +
Empat
kriteria ini ditambah satu tes laboratorium yang positif atau timbul satu
kriteria klinik lagi memastikan diagnose klinik LES. Diagnosis lupus discoid
75% dapat dipastikan dengan biopsi perbandingan bercak dengan kulit normal dari
penderita.
Tes Laboratorium
Tes
laboratorium selalu harus kuantitatip atau dinyatakan dalam titer. Titer
menunjukkan berapa kali darah seseorang harus diencerkan untuk menghilangkan antibody).
1. Tes
ANA (Anti Nuclear Antibody). Test ANA dikerjakan hanya jika terdapat kecurigaan
terhadap SLE.
a. Tes
ANA mempunyai sensitivitas yang tinggi dan spesifitas yang rendah untuk
klasifikasi dan diagnose LES. (merupakan tes yang sensitif, namun tidak
spesifik untuk SLE)
b. Kira-kira
95% penderita dengan LES dengan tes ANA positif.
c. Sekitar
5% penderita LES dengan tes ANA negative hampir selalu mempunyai tes anti –SS-A
(ss=sindrom sjogren) atau anti – SS-B yang positif.
d. Terdapat
tes ANA positif pada penderita dengan hepatitis menahun. Artritis rheumatoid
dan lain-lain penyakit menahun.
e. Lima
persen dari lanjut usia di atas 65 tahun yang sehat mempunyai tes ANA positif.
f. Lima
puluh sampai delapan puluh persen tes ANA positif karena sedang minum obat
tertentu.
2. Anti
–dsDNA
Anti –dsDNA jarang sekali diproduksi di
luar penyakit LES. Tes ini sangat
spesifik untuk LES. Titer anti-dsDNA meningkat sebelum LES kambuh.
3. Antibody
anti-S (Smith)
Antibody anti-Sm spesifik terdapat pada
20-30% penderita dengan LES.
4. Anti-RNP
(Ribonukleoprotein), anti-ro/anti-SS-A, Anti-La (Antikoagulan lupus)/anti-SSB
dan antibodi antikardolipin.
Titer anti-RNP, anti SS-A, anti-SSB. Dan
antibody antikardolipin tidak terkait dengan kambuhnya LES. Titer antibodi
antikardiolipin Abs yang tinggi meningkatkan risiko trombosis.
5. Komplemen
C3, C4, dan CH50 seringkali rendah.
6. Interpretasi
LED, CRP, ss-DNA. Ds-DNA, CS dan C4
Penderita dengan LES yang disertai titer
ANA, ss-DNA, ds-DNA, LED dan CRP yang tinggi, titer C3 dan C4 yang rendah patut
dicurigai menderita kelainan ginjal. Titer dsDNA yang tinggi dan titer C3 yang
rendah menunjukkan kegiatan LES dalam sistem muskuloskeletal. Hanya titer C4
yang rendah menunjukkan kegiatan kelainan kulit.
7. Tes
sel LE
Tes sel LE kurang spesifik untuk LES dan
juga positip pada artritis rheumatoid, Sjorgen’s Syndrome, Skleroderma , penyakit liver
menahun, karena obat dan lain-lain; bahan kimia.
8.
Anti-ss-DNA terdapat pada 70%
penderita dengan LES. Penderita dengan anti-ss-DNA positif cenderung menderita
nefritis.
Terapi
Penanganan
LES merupakan penanganan seumur hidup.
Pemilihan
obat dan dosisnya berdasarkan derajat aktivitas penyakitnya serta keterlibatan
organ.
Derajat
aktivitas penyakit lupus: ringan, sedang dan berat/mengancam nyawa.
Tujuan khusus pengobatan SLE:
a.
Mendapatkan masa remisi (gejala
menghilang/dalam kondisi perbaikan) yang panjang
b.
Menurunkan aktivitas penyakit seringan
mungkin
c.
Mengurangi rasa nyeri dan memelihara
fungsi organ agar aktivitas hidup keseharian tetap baik guna mencapai kualitas
hidup yang optimal, menjaga fungsi tubuh secara optimal dengan terapi minimum. Dengan
pengobatan yang tepat, penderita lupus dapat hidup secara normal.
Upaya pengendalian Penyakit LES
Program
pengendalian penyakit LES, meliputi upaya promotif, preventif, kuratif, dan
rehabilitatif sebagai berikut:
a. Komunikasi
Informasi Edukasi (KIE)
b. Perlindungan
khusus
c. Penemuan
(deteksi dini), diagnosis, tatalaksana kasus dan rujukan.
d. Surveilans
epidemiologi (surveilans kasus dan surveilans faktor risiko)
e. Kemitraan
f. Upaya
peningkatan peran serta masyarakat dalam pencegahan dan penanggulangan penyakit
LES.
g. Pemantauan
dan penilaian.
Pilar Pengobatan LES
Edukasi
dan konseling
Program
rehabilitasi
Pengobatan
medikamentosa
Pengobatan medikamentosa
Obat
yang diberikan pada LES mencakup kelompok analgesik, OAINS, Kortikosteroid, Anti-Malaria
(hidroklorokuin/klorokuin), Imuno-modulator/supresan atau obat sitotoksik.
LES
ringan dengan bercak kulit, nyeri kepala, arthralgia/artritis, pleuritis, dan
pericarditis cukup diberi salep kortikosteroi, khlorokuin dan OAINS.
LES
tingkat sedang memerlukan tambahan kortikosteroid.
Pendekatan
terkini akan pemakaia glukokortikoid adalah pemakaian dosis sekecil mungkin,
hindari pemakaian jangka panjang. Pemakaian pada fase eksaserbasi dianjurkan.
Kombinasi dengan imunosupresan dimaksudkan untuk mengurangi dosis GC disamping
manfaat lainnya.
Pada
kasus akut dan kekambuhan yang berat penderita harus istirahat di tempat tidur.
LES
berat dengan komplikasi yang gawat membutuhkan kombinasi kortikosteroid dan
obat sitotoksik, pemberiannya memerlukan pengalaman/pendidikan dalam pengamanan
efek sampingnya. Dalam keadaan terakhir biasanya penderita ditangani oleh
spesialis penyakit reumatik bersama dengan spesialis penyakit organ yang
terserang misalnya spesialis penyakit ginjal, saraf, dan lain-lain.
Pendidikan penderita
Penyuluhan dan
intervensi psikososial sangat penting diperhatikan dalam penatalaksanaan
penderita SLE, terutama pada penderita yang baru terdiagnosis. Hal ini dapat
dicapai dengan penyuluhan langsung kepada penderita atau dengan membentuk
kelompok penderita yang bertemu secara berkala untuk membicarakan masalah
penyakitnya.
Penderita
dengan LES harus dididik tentang penyakitnya supaya dapat membantu
dokternya dalam memantau efek samping
obat dan perubahan perjalanan
penyakitnya.
Butir-butir edukasi terhadap pasien
SLE
1.
Penjelasan tentang apa itu lupus dan
penyebabnya.
2.
Tipe dari penyakit SLE dan perangai dari
masing-masing tipe tersebut.
3.
Masalah yang terkait dengan fisik,
kegunaan latihan terutama yang terkait dengan pemakaian steroid seperti
osteoporosis, istirahat, pemakaian alat bantu maupun diet, mengatasi infeksi
secepatnya maupun pemakaian kontrasepsi.
·
Apabila penderita melaporkan mendadak
panas dan lemas ini dapat menunjukkan infeksi atau kambuh/memberatnya LES dan
timbulnya efek samping obat makin dini ditangani, makin mudah dan cepat
masalahnya diatasi. Ini dapat mencegah kerusakan organ tubuh yang permanen.
·
Munculnya penyakit (eksaserbasi) yang
ringan bisa mereda beberapa hari setelah beristirahat di tempat tidur. Tidur
malam yang memadai, tidur siang hari, dan menghindari kelelahan sangat
dianjurkan/menghindari aktivitas fisik yang berlebihan.
·
Pada umumnya, penderita SLE mengalami
fotosensitas (kulit sensitif terhadap sinar matahari, kulit mudah mengalami
bercak kemerahan yang menetap bila terkena sinar matahari), sehingga penderita
harus selalu diingatkan untuk tidak terlalu banyak terpapar oleh sinar
matahari. Menghindari pajanan sinar matahari secara langsung khususnya UV pada
pukul 10.00 sampai 15.00. Mereka dinasehatkan untuk selalu menggunakan krem/losion/gel
pelindung sinar matahari (sebagian besar sunscreen/tabir
surya topikal mengandung PABA dan esternya, benzofenon, salisilat dan sinamat
yang dapat menyerap sinar ultraviolet A dan B), dengan Sun Protection
Factor (SPF) ≥15 (30)), harus selalu dipakai ulang setelah mandi atau bila
berkeringat/30 menit sebelum keluar rumah. Memakai pakaian tertutup (memakai baju
lengan panjang), topi atau payung bila akan berjalan di siang hari dan tetap
menghindari terkena sinar matahari. Pekerja di kantor juga harus dilindungi
terhadap sinar matahari dari jendela, dan menghindari pajanan lampu UV.
·
Menghindari perubahan cuaca karena
mempengaruhi proses inflamasi (peradangan).
·
Hindari merokok, minum alkohol
·
Diet khusus sesuai organ yang terkena.
Membatasi konsumsi makanan berkadar garam tinggi.
4.
Pendekatan terapi selalu berdasarkan
kebutuhan spesifik, keluhan masing-masing penderita, dan jenis lupus. Ciri dan
perjalanan LES berbeda bermakna antar penderita. Maka sangat penting mengadakan evaluasi yang menyeluruh
dan pemantauan yang teratur. Dibutuhkan suatu diskusi terbuka antara penderita
dengan dokter tentang pemilihan jenis, cara pemantauan dan pencegahan efek
samping dan perubahan dosis obat.
·
Kontrol secara teratur ke dokter. Obat
tidak berlebih atau kurang, dan tidak menunda-nunda pemantauan laboratorium
yang teratur karena berisiko tinggi timbul komplikasi atau bertambah beratnya
penyakit.
·
Minum obat teratur.
Pemakaian
obat mencakup jenis, dosis, lama pemberian dan sebagainya.
Perlu
tidaknya suplementasi mineral dan vitamn (minum suplemen kalsium dan Vit D3
(untuk mencegah osteoporosis akibat efek samping obat).
Obat-obatan
yang dipakai jangka panjang contohnya obat anti tuberkulosis dan beberapa jenis
lainnya termasuk antibiotikum.
Menghindari
pemakaian kontrasepsi atau obat lain yang mengandung hormon estrogen.
·
Sebelum pemakaian antimalaria dianjurkan
untuk melakukan pemeriksaan retina dan selanjutnya pada mereka dengan risiko
komplikasi mata dilakukan pemeriksaan setiap 5 tahun sekali.
5.
Pengenalan masalah aspek psikologis:
bagaimana pemahaman diri pasien SLE, mengatasi rasa lelah, stres, emosional,
trauma psikis, masalah terkait dengan keluarga atau tempat kerja dan pekerjaan
itu sendiri, mengatasi rasa nyeri.
·
Menghindari stres dan trauma fisik. Stres
penderita dapat dikurangi oleh kelompok pendukung, pendidikan penderita,
pembicaraan terbuka dengan anggota keluarga, teman dan dokter (keterlibatan
dokter, psikolog dan seluruh anggota keluarga dibutuhkan).
6.
Dimana pasien dapat memperoleh informasi
tentang SLE, adakah kelompok pendukung, yayasan yang bergerak dalam
pemasyarakatan SLE dan sebagainya.
Program Rehabilitasi
Tujuan,
indikasi dan tekhnis pelaksanann rehabilitasi yang melibatkan beberapa maksud
di bawah ini, yaitu:
1. Istirahat
2. Terapi
fisik
3. Terapi
dengan Modalitas
4.
Ortotik, dll
Prognosa
Penyakit
ini merupakan penyakit kronis yang hanya dapat dikontrol agar gejalanya tidak
kambuh. Kondisi dapat membaik (remisi) atau memburuk (kambuh), namun tidak
dikatakan sembuh.
Kalau
sudah kena LES, yang dinamakan sembuh dari penyakit ini bukanlah sembuh 100
persen, tapi tergantung pada kemampuan pasien untuk bertahan hidup dalam jangka
waktu tertentu, misalnya 5 tahun.
Harapan hidup penderita lupus sekarang ini semakin baik dikarenakan
adanya cara-cara diagnosis yang lebih dini dan metode pengobatan lebih baik.
Lupus
ada yang tidak parah, tapi ada yang sampai mengancam jiwa. Karena itu Lupus
harus selalu ditangani oleh dokter yang ahli. Dengan pengobatan yang baik,
banyak penderita lupus yang bisa hidup normal dan memiliki harapan hidup yang
lebih panjang.
SLE dengan kehamilan
Mayoritas
penderita lupus adalah wanita dan diagnosis umumnya ditegakkan pada usia
reproduktif. Kehamilan dan lupus menjadi hal penting. Kesuburan pada penderita
SLE tidak berbeda dengan populasi wanita bukan SLE. Kehamilan nampaknya tidak
berpengaruh buruk pada ibu dan janin, namun selama kehamilan atau sesudah
persalinan seringkali terjadi kekambuhan sampai mencapai 60%, atau komplikasi
lain, seperti abortus atau kematian dalam Rahim. Abortus terapetik tidak
merupakan indikasi.
Penyakit
lupus dapat mengakibatkan komplikasi pada wanita hamil. Namun, selama lupus
dalam kondisi stabil dan tidak sedang kambuh, wanita lupus tetap dapat hamil
dan melahirkan bayi. Untuk itu, wanita dengan lupus dianjurkan merencanakan
kehamilan dengan baik agar berlangsung lancar.
Penderita
SLE boleh hamil setelah minimal 6 bulan aktivitas penyakitnya terkendali, atau
dalam keadaan remisi total. Pada nefritis lupus, jangka waktu lebih lama yaitu
12 bulan.
Edukasi
dan latihan seperti penderita SLE lainnya.
Pemantauan
aktivitas penyakit yang lebih sering, termasuk pemeriksaan ACA, LA, anti Ro
(SS-A)
Sebaiknya
konsultasi dengan para ahli untuk mempersiapkan kehamilan pada Lupus.
Lupus
Diskoid/LED/Lupus Eritematosus Kutaneus
Apabila
bercak discoid berdiri sendiri tanpa gejala dari keluhan LES, merupakan penyakit
kulit yang relatif ringan. Lupus discoid pada umumnya tidak melibatkan organ
dalam tubuh.
Tes
ANA pada penderita dengan lupus discoid biasanya negatif. Kalau positif
titernya rendah.
Kira-kira
10% penderita dengan lupus discoid akan menderita LES.
Penyebab
dari LED tidak diketahui. Diduga bahwa pada LED maupun LES terdapat tipe
genotip yang berbeda. Penderita dengan tipe genotip untuk LED tidak pernah
mengalami perubahan dari LED menjadi LES, kecuali bila ada pengaruh lain
misalnya obat, bakteri, virus, sinar ultra violet dan stress. Dan diduga
penderita LED yang dapat berubah ke LES dan sebaliknya, mempunyai dua tipe
genotip baik untuk LED maupun untuk LES. Tetapi sampai ini masih sangat sulit
mengetahui tipe genotip dari seseorang.
Yang
akan menderita LES tidak dapat diramal atau dicegah. Pengobatan lupus discoid
tidak dapat mencegahnya menjadi LES.
Pengobatan
Pengobatan
untuk LED mengalami perubahan besar sejak ditemukannya efektivitas obat-obat
antimalaria dan pengobatan dengan kortikosteroid secara topikal, intralesional
dan sistemik (hanya dengan lesi-lesi yang diseminata/tersebar).
Penderita
harus menghindarkan trauma fisik, sinar matahari, lingkungan yang sangat
dingin, dan stres emosional.
Untuk
penderita yang sensitive terhadap sinar matahari, dianjurkan memakai krim tabir
matahari (sunscreen) atau menggunakan
topi yang lebar untuk menghindari sinar ultra violet.
Lupus Obat (Lupus eritematosus
karena obat (drug induced LE)
Obat
tertentu dapat menyebabkan tes ANA positif. Hanya sedikit penderita dengan tes
ANA positif akan menderita lupus obat. Diagnose lupus obat berdasarkan anamnesa
tidak adanya LES, dimana manifestasi klinik dan serologic LES timbul selama
minum obat.
Beberapa
jenis obat dapat menimbulkan gejala-gejala yang menyerupai SLE, misalnya
hidantoin/dilantin, klorpromazin, metildopa, hidralazin, prokainamid, dan
isoniazid., penisilamin, quinidin
Perbaikan
klinik lupus obat cepat terjadi setelah obatnya diberhentikan dengan penurunan
kelainan serologic yang lebih perlahan. Lupus obat menghilang tanpa bekas
setelah obat penyebabnya diberhentikan. Biasanya kelainan ginjal dan susunan
saraf pusat jarang ditemukan. Lupus obat prognosanya paling baik..
Lupus Stadium Lanjut
Mortalitas
penderita dapat disebabkan oleh komplikasi lupus stadium lanjut itu sendiri
atau terapinya atau kedua-duanya. Aterosklerosis, tromboflebitis, emboli
paru-paru, osteonecrosis, kelainan neurologik, dan sindrom paru-paru mengerut
adalah komplikasi lupus stadium lanjut. Lupus stadium lanjut prognosanya jelek.
Sindrom antifosfolipid (SAF)
Sindrom
antifosfolipid antibody adalah penyakit/gangguan system pembekuan darah dengan
manifestasi berulang-ulang trombosis vaskuler (arteri dan vena), keguguran, dan
trombositopenia yang terkait dengan titer antifosfolipid (aPLs) yang tinggi
dalam jangka lama.
Manifestasi klinis
Manifestasi
klinis berupa kelainan pembuluh darah, kulit, jantung, dan saraf pusat.
Ditemukan ciri-ciri dari beberapa penyakit autoimun berada bersama dengan LES
atau LES sendiri malahan yang dominan diantara beberapa jenis penyakit autoimun
APS yang berhubungan dengan SLE kejadiannya sekitar 35%. Kelompok penyakit
terakhir disebut SAF sekunder. Berdiri sendiri tanpa gejala penyakit autoimun
lainnya disebut SAF primer. Selain pada LES, tes antikardiolipin dapat positif
pada beberapa penyakit autoimun lainnya seperti artritis rheumatoid, AIDS,
sifilis dan lain-lain.
Yayasan Lupus Indonesia
YLI
tempat sharing para Odapus didirikan
17 April 1998, selain memiliki tujuan penyuluhan kesehatan, terutama mengenai
Lupus, juga mengumpulkan dana, mendirikan layanan kesehatan, serta
memperjuangkan kepentingan penderita Lupus, seperti mengusahakan potongan biaya
dokter, laboratorium, dan obat.
Odapus
(orang dengan lupus) istilah yang digunakan untuk menyebut orang yang hidup
dengan Lupus.
Deteksi Dini Penyakit LES
Deteksi
dini dapat dilakukan pada masyarakat berisikopenyakit LES di Pos Pembinaan
Terpadu (Posbindu) PTM menggunakan formulir
SALURI (Periksa Lupus Sendiri) dan di Puskesmas atau di sarana pelayanan
kesehatan lainnya bagi masyarakat yang dicurigai menderita penyakit LES.
SALURI (Periksa Lupus Sendiri)
Bila
Anda menjawab “Ya” untuk minimal 4 pertanyaan, ada kemungkinan Anda terkena
Lupus.
Segera
konsultasikan dengan dokter Puskesmas atau rumah sakit setempat.
1.
Demam lebih dari 38oC dengan sebab yang
tidak jelas.
2.
Rasa lelah dan lemah berlebihan.
3.
Sensitive terhadap sinar matahari.
4.
Rambut rontok.
5.
Ruam kemerahan berbentuk kupu-kupu yang
sayapnya melintang dari pipi ke pipi.
6.
Ruam kemerahan di kulit.
7.
Sariawan yang tidak kunjung sembuh,
terutama di atap rongga mulut.
8.
Nyeri dan bengkak pada persendian
terutama di lengan dan tungka, menyerang lebih dari 2 sendi dalam jangka wanktu
lama.
9.
Ujung-ujung jari tangan dan kaki menjadi
pucat hingga kebiruan saat udara dingin.
10.
Nyeri dada terutama saat berbaring dan
menarik napas.
11.
Kejang atau kelainan saraf lainnya.
12.
Kelainan hasil pemeriksaan laboratorium
(atas anjuran dokter):
5. Anemia:
penurunan kadar sel darah merah
6. Leukositopenia:
penurunan sel darah putih
7. Trombositopenia:
penurunan kadar pembekuan darah
8. Hematuria
dan proteinuria: darah dan protein pada pemeriksaan urine
9. Positif
ANA atau Anti ds-DNA
Sadari
gejala lupus sejak dini
jika Anda mengalami gejala-gejala atau ciri-ciri penyakit Lupus seperti di atas,, mungkin Anda menderita penyakit Lupus, segera periksakan diri ke dokter untuk mendapatkan diagnosis dan pengobatan yang tepat.